INFECTIONS SEXUELLEMENT TRANSMISSIBLES (IST)
Toutes les personnes ayant une sexualité active sont concernées par les IST, quel que soit leur âge, leur sexe, leur orientation sexuelle (les hétérosexuels, les homosexuels, les bisexuels…), leurs pratiques sexuelles.
CMIT : Centre des maladies infectieuses et tropicales 40.48.62.05
INFECTIONS SEXUELLEMENT TRANSMISSIBLES (IST)
Les IST ou Infections Sexuellement Transmissibles qu’on appelait avant les MST (Maladies Sexuellement Transmissibles) sont des maladies qui se transmettent par des relations sexuelles avec une ou des personnes déjà contaminées.
Il existe 3 sortes de relations sexuelles : Sexe-sexe, sexe-anus, sexe-bouche.
Les IST peuvent être dues à différents microbes : bactéries, virus, parasites et champignons.
Parmi les IST les plus connues, on peut citer : le VIH/Sida, les hépatites B et C, l’herpès, les chlamydioses, les condylomes, la syphilis, les papillomavirus, l’herpès génital et la trichomonase.
MENU
VOS QUESTIONS SUR LES INFECTIONS
SEXUELLEMENT TRANSMISSIBLES
Les IST les plus régulièrement rencontrées en Polynésie française sont :
Maladies bactériennes ou parasitaires : la syphilis, la chlamydiose, la gonorrhée et la trichomonase, qui, lorsqu’elles sont diagnostiquées, et traitées peuvent être guéries.
Maladies virales : l’hépatite B, l’herpès génital, le VIH et le papillomavirus humain (VPH), difficiles ou impossibles à guérir, selon le type de virus.
La gonococcie
La gonococcie est due à une bactérie appelée Neisseria gonorrhae, elle est aussi connue sous le nom de chaude-pisse ou blennorragie.
Cette infection est en augmentation partout dans le monde.
Ses signes les plus caractéristiques, sont présentés par un écoulement à l’extrémité du pénis, une sensation de brûlure quand on urine (l’impression de « pisser des larmes de rasoirs »). Elle est moins symptomatique chez les femmes.
Elle se soigne par des antibiotique spécifiques prescrits par un médecin. Mais la résistance de ce germe commence à être préoccupante dans certaines régions du monde notamment en Asie.
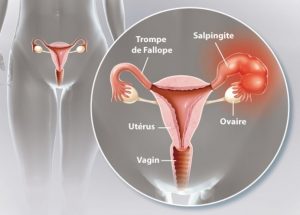
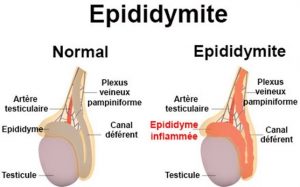
Si elle n’est pas traitée elle peut provoquer une inflammation des trompes de Fallope ou de l’épididyme et induire une stérilité autant masculine que féminine.
La chlamydiose
Elle est due à la bactérie Chlamydia trachomatis.
C’est l’IST la plus fréquente et la plus silencieuse.
Les signes possibles sont : un écoulement à l’extrémité du pénis, des pertes vaginales, des douleurs ou des lourdeurs dans le bas ventre…
Elle se soigne par des antibiotiques prescrits obtenus sur prescription médicale.
Si elle n’est pas traitée elle peut provoquer une inflammation des trompes de Fallope ou de l’épididyme et induire une stérilité autant masculine que féminine.
La syphilis
La syphilis est une IST due à la bactérie Treponema pallidum. On l’appelle la grande simulatrice car elle peut stimuler d’autres pathologies dermatologiques.Elle peut toucher tous les organes (atteintes hépatiques, digestives, articulaires…).
Depuis le début des années 2000, elle connaît une augmentation considérable, et une recrudescence a été notifiée en Polynésie française vers 2014 / 2015.
Souvent les symptômes passent inaperçus.
Signes possibles : un (ou des) chancre : plaie non douloureuse au niveau des organes génitaux et/ou de la bouche et/ou de l’anus. Souvent il disparait spontanément sans pour autant être guéri.
Les complications si la maladie n’est pas traitée peuvent être nombreuses et graves : complications osseuses, cardiaques, neurologiques…
La trichomonase
Cette IST est due à un parasite nommé le trichomonas vaginalis.
Selon l’OMS près de 143 millions de nouveaux cas sont détectés chaque année dans la monde. Elle se transmets lors des rapports sexuels ou par contact avec les muqueuses.
Cette infection est rarement dangereuse mais ses symptômes sont très désagréables. La femme peut avoir des pertes vaginales malodorantes, des démangeaisons et une sensation de brûlure en urinant, tandis que chez l’homme elle est asymptomatique dans 90% des cas.
Si des symptômes apparaissent, il s’agit surtout d’une sensation de brûlure discrète en urinant ou après des rapports sexuels.
Bien que des complications soient rares, cette IST peut augmenter le risque d’attraper le VIH (Virus responsable du SIDA).
Les traitements existants sont très efficaces et permettent de guérir.
L’herpès génital
L’herpès génital est une infection causée par le virus herpès simplex (HSV).
Il s’agit d’une infection virale, récidivante et très contagieuse qui se transmet par contact direct avec les vésicules présentes sur les parties génitales (vulve, pénis) ou anale lors de relations intimes, avec ou sans pénétration. La contamination peut aussi se faire par des doigts souillés.
Bien que l’Herpès génital se soigne par des antiviraux qui vont aider à soulager la douleur causée par les lésions et contrôler la récurrence, les traitements ne permettent pas de le guérir. On reste donc porteur à vie.
Après une primo-infection, le virus va s’installer dans l’organisme et y rester inactif. Il se manifeste ensuite lors de poussées, par de petites cloques évoluant en plaies douloureuses, localisées sur les organes sexuels ou à proximité.
L’Herpès génital provoque peu de complications graves toutefois des poussées peuvent surgir dans l’urètre et bloquer le passage de l’urine. Certaines personnes peuvent lors d’une première infection développer une altération parallèle de l’œil ou du cerveau (méningite ou encéphalite).
Le seul moyen de s’en protéger est d’avoir des rapports sexuels avec un préservatif ou un carré de latex.
Le VIH/SIDA
Le virus de l’immunodéficience humaine (VIH) est responsable du syndrome d’immunodéficience acquise (SIDA). Le VIH affaiblit le système immunitaire jusqu’à le rendre vulnérable aux infections opportunistes.
Depuis son apparition en 1981, le VIH a causé la mort d’environ 40 millions de personnes dans le monde (ONUSIDA 2022).
Le VIH se transmet par l’échange de liquides corporels comme le sang, le lait maternel, le sperme et les sécrétions vaginales provenant d’une personne infectée non traitée. Il peut aussi se transmettre de la mère à l’enfant lors de la grossesse, de l’accouchement ou par l’allaitement maternel.
Au stade de la primo-infection des symptômes faisant penser à une grippe peuvent survenir dans 1 cas sur 3. Passée cette phase, l’infection par le VIH peut durant plusieurs années ne provoquer aucun signe (cette période est variable). Après des années sans symptômes, le patient développe des signes d’immunodéficience qui vont se manifester par des mycoses récidivantes dans la bouche ou le vagin, des diarrhées persistantes, des sueurs nocturnes, des tâches rouges sur la peau, une perte de poids…
Non traité le SIDA est une maladie qui tue.
A ce jour, le VIH ne se guérit pas, sauf quelques cas anecdotiques (moins de 5 cas dans le monde). Mais des traitements antirétroviraux très efficaces existent. Leur rôle est d’empêcher le virus de se multiplier et éviter ainsi l’affaiblissement de la défense immunitaire de l’organisme. Grâce à ces médicaments les personnes traitées efficacement ne transmettent plus cette infection à leurs partenaires sexuels même lors de rapports sans préservatifs.
Le Papilloma Virus Humain (HPV)
Environ 70% à 80% de la population sexuellement active sera en contact avec ces virus au cours de sa vie sexuelle.
Il existe différents types de virus HPV.
Certains types de virus sont à l’origine de condylomes, également appelés verrues génitales ou encore crêtes de coq. Ils peuvent provoquer des douleurs ou des démangeaisons. Ces verrues sont très contagieuses.
D’autres types de HPV sont à l’origine des lésions précancéreuses (15 couches) et peuvent engendrer des cancers du col de l’utérus, de la vulve, de l’anus, du pénis et de la gorge.
Il existe un vaccin contre les souches virales qui provoquent le plus le cancer (conseillé pour les jeunes garçons et filles).
En fonction des symptômes et de leur localisation, plusieurs traitements pourront être proposés allant des traitements médicamenteux locaux à l’ablation par procédures thermiques ou chirurgicales.
Les IST se transmettent lors d’un rapport sexuel non protégé : contact sexe/sexe, sexe/bouche, sexe/anus, qu’il y ait pénétration ou non. En effet un contact des muqueuses avec des lésions visibles ou invisibles ou des liquides corporels contaminants suffit.
Les liquides corporels contaminants sont : le sperme, les secrétions vaginales, le liquide séminal et le sang.
Certaines IST peuvent se transmettre par voie fœtale, lors de l’accouchement et aussi lors de pratiques utilisant des aiguilles souillées (tatouages, piercing…).
LE SEUL MOYEN SÛR ET EFFICACE EST LE DÉPISTAGE
Car le plus souvent une IST ne présente pas de signes, ou alors des signes sans gravités et elle passe inaperçue.
Le dépistage permet un diagnostic précoce, une meilleure prise en charge et une diminution du risque de transmission, d’où l’importance d’y recourir.
MAIS SOYEZ VIGILANTS ! LES IST SONT SOUVENT SANS SIGNES CLINIQUES.
Le moyen le plus efficace de se protéger d’une infection de type Hépatite B ou Papilloma Virus Humain (HPV) est la vaccination.
En Polynésie la vaccination contre l’Hépatite B est systématique et obligatoire dès la naissance et est suivie de deux rappels, aux 2 et 10 mois du nourrisson. En cas de non vaccination, il est possible de se faire vacciner à n’importe quel âge.
En France, le vaccin contre le papillomavirus humain est pris en charge par l’assurance maladie.
En Polynésie, il ne l’est pas encore mais depuis 2022 les autorités sanitaires envisagent sur prescription médicale, de le rendre gratuit.
Pour les autres IST, le meilleur moyen de se protéger est d’utiliser des préservatifs internes ou externes en cas de pénétration vaginale, anale ou orale ou des carrés de latex en cas de sexe oral.
Mode d’emploi du préservatif externe et interne
PRÉSERVATIF EXTERNE ET INTERNE AVANT L’UTILISATION
1. Vérifier que l’emballage n’est pas abimé ou percé, que la date d’expiration ne soit pas dépassée et qu’il respecte les normes de fabrication (signe CE ou NF).
2. Ouvrir l’emballage avec les doigts en suivent les crans sur les côtés. Attention de ne pas l’ouvrir avec les dents, des ciseaux et à ne pas l’abimer avec les ongles.
3. Mettre le préservatif avant tout contact sexe/sexe, bouche/sexe, anus/sexe.
Préservatif externe
– Attendre que le pénis soit en érection pour mettre le préservatif
– Pincer le réservoir (l’extrémité du préservatif) entre deux doigts pour en chasser l’air
– Tout en continuant de pincer sur le pénis et le dérouler jusqu’à sa base
– Si besoin, ajouter du lubrifiant à base d’eau ou de silicone à l’extérieur du préservatif, cela réduit les risques de rupture du préservatif
– Après éjaculation, se retirer tout en tenant les bords du préservatif
– Enlever le préservatif, s’assurer que le liquide reste à l’intérieur du préservatif
– Faire un nœud avant de le jeter à la poubelle (et non dans les toilettes).
Préservatif interne :
– Il se met à l’intérieur du vagin ou de l’anus et peut être placé 6h avant le rapport sexuel
- En cas de rapport vaginal :
– Pincer l’anneau qui se trouve au fond du préservatif (le plus petit) entre deux doigts
– Insérer le délicatement dans le vagin aussi loin que possible (s’aider avec l’index ou le majeur)
– L’anneau externe doit rester en dehors du vagin et bien recouvrir les région des lèvres.
– Pour retirer le préservatif, tournez l’anneau externe de manière à empêcher le fluide de s’écouler et tirer doucement le préservatif en dehors du vagin.
– Faire un nœud avant de le jeter à la poubelle (et non au toilettes).
- En cas de rapport anal
– Enlever l’anneau qui se trouve au fond du préservatif puis insérer le préservatif à l’intérieur de l’anus. Puis idem que pour le vagin.
SCHÉMA D’UTILISATION DU PRÉSERVATIF EXTERNE :

SCHÉMA D’UTILISATION DU PRÉSERVATIF INTERNE :
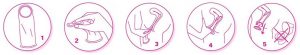
Quelques conseils sur l’utilisation des préservatifs :
- Ne jamais mettre deux préservatif l’un sur l’autre. Le préservatif ne doit pas non plus être utilisé en même temps qu’une préservatif interne.
- Ne jamais utiliser le même préservatif plusieurs fois. Le préservatif doit être changé à chaque rapport sexuel.
- Ne pas utiliser de vaseline, de crème pour la peau, de monoï ou d’autres produits à base d’huile, car ils peuvent détériorer le préservatif et réduire son efficacité.
- Entraîne-toi en solo ou à deux avant de passer à la pratique !
D’autres protections efficaces :
Pour information, il existe aussi :
– La digue dentaire : C’est un rectangle de latex (parfois en polyuréthane) que l’on place sur la vulve ou sur l’anus de son ou sa partenaire avec du lubrifiant afin de le maintenir en place. La digue dentaire est utilisée comme protection contre les IST lors de la pratique du cunnilingus ou de l’anulingus. Il en existe de toutes les couleurs et de plusieurs goûts.
Il est également possible d’en fabriquer soi-même :

– Le gant : Il est fabriqué à partir de latex, de vinyle ou de polyuréthane. Il sert pour protéger les mains lors de masturbation mutuelle.
Le TPE est l’acronyme de Traitement Post Exposition.
Il s’agit d’un traitement en URGENCE visant à prévenir la contamination par le VIH après une situation à risque. Il permet de diminuer considérablement le risque d’infection au VIH.
Une situation à risque : un accident d’exposition professionnelle, par exemple une piqûre avec une seringue chez un membre du personnel hospitalier, il peut s’agir d’une exposition sexuelle, par exemple une agression sexuelle ou une rupture de préservatif ou des rapports non protégés avec un partenaire sexuel séropositif dont on ne connaît pas la charge virale ou un partenaire dont on ignore le statut sérologique, mais qui est particulièrement exposé au VIH.
La TPE doit être démarré le plus tôt possible, au plus tard 72h après la situation à risque (et au mieux dans les 4h). Le traitement est disponible gratuitement dans les services d’urgences.
PREP est l’acronyme de l’anglais Pre-exposition prophylaxis (Prophylaxie pré-exposition).
Il s’agit d’un traitement à prendre AVANT une prise afin d’éviter de se contaminer par le VIH.
La PREP nécessite un suivi régulier en consultation (tous les 3 mois), des bilans biologiques pour surveiller la tolérence du traitement ainsi que le dépistage des infections sexuellement tranmissible (IST).
La PREP se prend, soit en continu tous les jours (un comprimé par jour), soit « à la demande » (deux comprimés entre 2h et 24h avant un rapport sexuel et un comprimé par jour lees deux jours suivants).
IMPORTANT : LA TEP NE PROTÈGENT PAS DES AUTRES INFECTIONS SEXUELLEMENT TRANSMISSIBLES MAIS SEULEMENT DU VIH.
Quand ?
- Après un rapport non protégé (fellation ou cunnilingus compris)
- Quand vous vous rendez compte des petits signes gênants dans votre confort intime et sexuel
- Si votre partenaire ou ex-partenaire est porteur d’une IST
- Dès que vous avez un doute
- Avant d’arrêter le préservatif avec son partenaire (quand la relation dure depuis quelque temps et est exclusive, car on ne sait pas ce qu’il s’est passé avant).
Délai ?
LE PLUS RAPIDEMENT POSSIBLE
Certaines IST peuvent être dépistées dès le lendemain, pour d’autres le délai peut aller jusqu’à 3 mois. De plus, il existe un traitement post exposition (TPE) pour annuler les risques de contracter le sida. Ce traitement doit être administrer dans les 72h maximum.
Ou ?
Médecin traitant, dispensaires, hôpitaux, cliniques privées, Fare Tama Hau, Centre de la Mère et de l’Enfant.
Les professionnels de santé sont tenus au secret professionnel, cela veut dire qu’il doit garder les informations pour lui, tu ne dois pas être gêner pour lui parler ou lui poser des questions.
Comment ?
Le dépistage du VIH, de la syphilis peut se faire avec un test rapide, anonyme et gratuit.
Il nécessite le prélèvement d’une goutte de sang a bout du doigt et le résultat est connu rapidement.
Un dépistage pour toutes les IST comporte un examen clinique, une prise de sang, un prélèvement urinaire, un frottis vaginal, anal et du col de l’utérus.
En priorité, votre médecin traitant qui pourra demander la réalisation d’un bilan complet.
Les structures de santé suivantes, pourront, en outre, réaliser un tes rapide, anonyme et gratuit uniquement pour le VIH et la Syphilis :
STRUCTURES DE SANTÉ RÉALISANT DES TESTS RAPIDES DE DIAGNOSTIC (TROD) ANONYME ET GRATUIT POUR LE VIH ET LA SYPHILIS.
TAHITI
ARUE – Dispensaire Tél : 40 45 59 59
FAA’A – Dispensaire Tél : 40 85 08 57
MAHINA – Dispensaire Tél : 40 48 18 85
PAEA – Dispensaire Tél : 40 53 32 59
PAPARA – Dispensaire Tél : 40 57 47 87
PAPEETE – Dispensaire VAITAVATAVA Tél :40 54 98 38
PAPEETE – Fare Ute – FARE TAMA HAU Tél : 40 48 80 50
PAPENOO – Dispensaire Tél : 40 42 36 71
PIRAE CHPF – CMIT (Centre de Maladies Infectieuses et Tropicales) Tél : 40 48 62 05
PIRAE HAMUTA – CPMI (Centre de Protection Maternelle et Infantile) Tél : 40 47 33 20
PUNAAUIA – Dispensaire Tél : 40 50 37 70
TARAVAO – Hôpital Tél : 40 54 77 87 Consultations externes de l’hôpital de Taravao
TEVA I UTA – Dispensaire Tél : 40 54 72 70 ou 40 57 44 07
TIAREI – Dispensaire Tél : 40 52 16 33
LES ÎLES
BORA BORA – Centre médical Tél : 40 67 70 77
HIVA OA – Centre médical Tél : 40 92 73 75
MOOREA – Hôpital Tél : 40 55 22 24
NUKU HIVA – Hôpital Tél : 40 91 02 00
RAIATEA – Dispensaire d’UTUROA Tél : 40 60 02 01
RANGIROA – Centre médical Tél : 40 96 03 75
RURUTU – Centre médical Tél : 40 93 04 40
TUBUAI – Centre médical Tél : 40 93 22 50
Les IST ne sont pas tabu. Toute personne active sexuellement est concernée. Vous pouvez donc en parler sans crainte avec votre médecin ou autre professionnel de santé qui sera en mesure de répondre à toutes vos questions.
VOS QUESTIONS SUR LES INFECTIONS
SEXUELLEMENT TRANSMISSIBLES
Communément appelée la « chaude-pisse », la blennorragie est causée par une bactérie : neisseria gonorrhoeae ou gonocoque.
En 2013, le nombre d’infections à gonocoque continue d’augmenter en France, chez l’homme et chez la femme, quelle que soit l’orientation sexuelle.
Les chlamydioses
Les chlamydioses sont dues à une bactérie (chlamydia), susceptible de provoquer une inflammation chronique de l’appareil génital.
Ce sont les infections les plus fréquentes entre 15 et 25 ans chez les femmes, et entre 15 et 34 ans chez les hommes. En 2013, on a constaté que le nombre d’infections urogénitales à Chlamydia a augmenté constamment depuis 3 ans chez l’homme comme chez la femme. Cette augmentation reflète en partie un accroissement des pratiques de dépistage de la maladie.
L’hépatite B
Provoquée par un virus très contagieux (VHB), l’hépatite B atteint essentiellement le foie.
Les données de 2012 en France estiment à environ 1400 le nombre d’hépatites B aiguës donnant des symptômes par an. Mais de nombreux cas d’hépatites B aiguës passent inaperçus.
L’herpès génital
L’herpès génital est causé par un virus appelé herpès simplex virus : HSV. Il existe deux types de virus HSV :
- le virus HSV1 est responsable de différentes formes d’infections herpétiques, de la partie supérieure du corps (exemple : herpès labial ou bouton de fièvre, herpès oculaire ou kératite herpétique) ;
- le virus HSV2 est à l’origine des infections de la partie basse du corps (herpès génital).
Toutefois, il y a de plus en plus d’infections génitales dues au virus HSV1. Elles sont favorisées par les pratiques sexuelles bucco-génitales.
On estime qu’en France, le virus HSV2 (un des deux virus en cause) est présent chez 18 % des femmes et 14 % des hommes.
Les condylomes génitaux
Il s’agit de verrues génitales, causées par les papillomavirus. Ces derniers sont des virus très répandus ; ils peuvent provoquer des cancers du col de l’utérus.
La syphilis
Une bactérie (le tréponème pâle) est à l’origine de cette maladie. En 2013, le nombre de syphilis récentes est en augmentation chez les hommes homo-bisexuels (qui représentent plus de 80 % des cas). Les cas féminins ne représentent que 4 %.
Les infections par des mycoplasmes et la trichomonase
Les mycoplasmoses sont dues à une bactérie (mycoplasme). La trichomonase est due à un parasite (trichomonas vaginalis).
Elles peuvent passer inaperçues et menacent la fertilité si elles ne sont pas traitées.
Le VIH-sida
Le virus de l’immunodéficience humaine (VIH) s’attaque aux cellules du système immunitaire, principalement à certains globules blancs (lymphocytes T4). Les défenses immunitaires sont donc affaiblies.
Le nombre de personnes ayant découvert leur séropositivité VIH en 2014 est estimé à 6 600. Le nombre de découvertes de séropositivité est stable depuis 2007.
- Les IST se transmettent le plus souvent d’une personne à l’autre lors d’un rapport sexuel non protégé.
- L’infection VIH et les hépatites B et C se transmettent également par le sang : lors d’échange de seringues ou si l’on réutilise des aiguilles qui ont déjà servi pour le tatouage ou le piercing (oreilles, nombril…).
- Certaines de ces maladies se transmettent également de la mère à l’enfant pendant la grossesse ou à l’accouchement : hépatite B, VIH , syphilis, herpès.
Il faut penser à une IST lorsque l’on observe les signes suivants :
Chez la femme :
- Des boutons, des plaies ou des cloques sur le sexe, autour de l’anus ou dans la bouche
- Des verrues sur le sexe ou autour de l’anus
- Des douleurs ou des lourdeurs du bas ventre
- Des brûlures lors des rapports sexuels
- Des pertes vaginales importantes ou malodorantes
- Des démangeaisons au niveau du sexe
Chez l’homme :
- Un écoulement à l’extrémité de la verge
- Des brûlures en urinant
- Des démangeaisons au niveau du sexe
- Des boutons ou des cloques sur le sexe, autour de l’anus ou dans la bouche.
- Des douleurs aux testicules
- Des verrues sur le sexe ou l’anus
Principalement en utilisant un préservatif à chaque rapport sexuel, qu’il soit vaginal, anal ou buccal.
Il suffit soit de consulter son médecin soit d’aller dans un CeGIDD, un des Centres Gratuits d’information, de dépistage et de diagnostics anciennement appelé Centre de Dépistage Anonyme et Gratuit (CDAG).
Il existe des traitements efficaces contre les IST pour éviter de les transmettre et stopper leur évolution. Négligées, les IST peuvent provoquer des complications difficiles à traiter et entraîner des séquelles comme la stérilité. En cas d’IST, les partenaires sexuels doivent être traités en même temps pour éviter de se réinfecter les uns les autres.
Centre De Dépistage Anonyme et Gratuit (CDAG)
CDAG du CHPF Taaone CCSMIT – Pirae
40 48 62 05
Consultation médecine – CCSMIT
CDAG du Centre de la Mère et de l’Enfant – Pirae
40 47 33 20
CCSPMI (côté “protection maternelle”)
CDAG du Dispensaire Vaitavatava – Papeete
40 54 98 38
Vaitavatava, gare routière
CDAG du Fare Tamahau – Papeete
40 48 80 50
Fare Ute – Maison de l’adolescent
CDAG du dispensaire de Faaa
40 85 08 57
Mairie de Faaa
CDAG de Taravao
40 54 77 87 ou 40 54 77 62
Consultations externes de l’hôpital de Taravao
CDAG de Moorea
40 55 22 24
Consultations externes de l’hôpital d’Afareaitu
CDAG de Raiatea
40 60 02 01
Situé au dispensaire d’Uturoa
CDAG – Marquises
Tel : 40 91 02 00
Consultations externes de l’hôpital Jean Rollin (Taiohae) de Nuku Hiva
CDAG de Tubuai
Tel : 40 93 22 50
Centre Médical de Tubuai
CDAG de Rurutu
Tel : 40 93 04 40
Centre Médical de Rurutu
PROGRAMME DE SANTÉ
Le nombre de tests positifs suite à une recherche de syphilis, de chlamydiose, et de gonococcie en laboratoire semble être en forte augmentation ; les variations entre 2014 et 2015 sont respectivement de + 177%, de + 100%, de + 130%.
Devant cette situation urgente, le Ministère et la Direction de la Santé mettent en oeuvre les mesures de santé publique et de prévention renforcées afin de réduire à tout prix la transmission des IST dans la population active sexuellement, d’autant qu’elle touche toutes les couches sociales.
Une stratégie de prévention combinée a été mise en place en préconisant à la fois l’éducation à la sexualité, l’accès et à la promotion du préservatif, le dépistage et le traitement des IST.
Le plan d’actions Stop IST 2016-2017 a été acté en Conseil des ministres le 27 septembre 2016.
Il repose sur les objectifs suivants :
- Sensibiliser les jeunes et les adultes sur les modes de transmissions des IST ;
- Renforcer la promotion du préservatif afin que son usage soit un réflexe ;
- Valoriser l’attitude à la protection lors des relations sexuelles ;
- Inciter le recours aux tests de dépistage des IST/VIH ;
- Orienter les personnes infectées vers le soin pour stopper la transmission des IST.
Actions menées :
- Le dépistage anonyme et gratuit.
- Mobilisation des acteurs de terrain pour mener les actions combinées préventives et curatives (information – préservatif – dépistage – traitement) qui permettront d’enrayer la propagation des IST.
- Recueil des données de surveillance des IST et la rétro-information aux professionnels de santé par le Bureau de Veille sanitaire de la Direction de la santé.
Mise à disposition des professionnels et des relais de santé des moyens de prévention (tests de dépistage de terrain, préservatifs, supports d’éducation à la santé) sont :
- Via les Centres de Dépistage Anonyme et Gratuit (CDAG), actuellement au nombre de 11 :
- Tahiti Nui : CCSMIT au CHPF de Taaone, CCSPMI à Hamuta, Dispensaire de Vaitavatava à Papeete, Fare Tama Hau à Fare ute, Dispensaire Faaa
- Tahiti Iti : Hôpital de Taravao
- Moorea : Hôpital d’Afareaitu
- Raiatea : Hôpital d’Uturoa
- Australes : Centres médicaux Tubuai et Rurutu
- Marquises : Hôpital de Taiohae
- Via le maillage des structures de soins et de santé publique à Tahiti et dans les îles.
Une formation des professionnels de santé, le 13 décembre 2016 au CHPF pour actualiser les connaissances et diffuser les recommandations de pratiques médicales en matière de prévention, de dépistage, de prise en charge et de traitement des IST.
- Septembre 2016 :
- Distribution de flyers,de brochures, de préservatifs, mis en ligne de messages et film sur les réseaux sociaux (page facebook et youtube de la Direction de la santé), mise à disposition des préservatifs auprès de la population, mise en place des actions de terrain par les structures de santé et les partenaires.
- Tout le mois de décembre 2016 :
- Promotion du port du préservatif notamment dans le contexte de prises de risques, la mise à disposition de préservatifs gratuits et l’information sur l’offre de dépistage des IST/VIH et de traitement dans les CDAG et les structures de santé en Polynésie française.
- Campagne audiovisuelle
- Distribution d’un dépliant, affiches avec des messages de prévention
- Diffusion de 4 spots de sensibilisation mettant en scène des situations de prises de risques courantes – Télé, radio, pages Facebook (Ea’ttitude, Femmes de Polynésie), Youtube
- Diffusion d’un spot avec Trishka – pages Facebook Ea’ttitude et Youtube
- Diffusion d’un message radio par NRJ destiné aux jeunes de 15 à 30 ans.
- Réseaux sociaux : campagne et actu relayés et animations INFO-IST et échanges avec des professionnels de santé sur la page Facebook Ea’ttitude
- Evènements : théâtre de rue, tournées by night du TRUCK « METS TA CAPOTE »…
- Réseau de distribution gratuite de préservatifs.Actuellement 100 points de distribution existent dans les structures de la Direction de la santé à Tahiti et dans les îles, les pharmacies.
- 260 000 préservatifs sont mis à disposition par la Direction de la Santé pour les opérations de prévention en décembre (hors structures sanitaires).
- Mises en place des actions de terrain par les cellules de promotion de la santé et les structures de santé
- Le truck à capotes une action renforcée de santé publique fera ses tournées tous les trois mois, à raison de 2 soirées par tournée (vendredi et samedi) pour distribuer des préservatifs. Le but étant de démystifier l’utilisation du préservatif en adoptant un ton auquel la jeunesse est réceptive. En répétant cet évènement, la direction de la santé souhaite inscrire à long terme le port du préservatif dans l’esprit voir dans la pratique sexuelle responsable des jeunes polynésiens.
- Proposition de calendrier des tournées pour l’année 2017 :
- 31 mars et 1er avril (Réalisé)
- 30 juin et 1er juillet (à confirmer)
- 30 septembre et 1er octobre (à confirmer)
- 1er et 2 décembre (à confirmer).












